台灣疫情急轉直下:政府應立即修正錯誤政策,讓醫護空出雙手拯救生命

台灣疫情擴散,大量患者已無可避免,但政府系統規劃錯誤,戰略不明,戰術誤用,導致前線醫護虛耗量能,無奈地承擔患者鋪天蓋地的壓力。大量患者遭到漏接,不知定位,迷失在政策中,虛耗時間在急診前,社會能量持續消耗,我期望此文能簡單明白點出目前結構上的問題,喚起社會力量。
處置Omicron浪潮不難,三層把關,就能保障國人的健康權。第一層是明確有用的政策,減少同時間的患者量。第二層公衛體系建構有效率自動化的電子系統,快速診斷,讓各類患者有所依歸,減少漏接、延誤導致的病症加重。最後一關由醫療端接手,緩衝區接住病人,高風險族群立刻服藥,急診、醫院支持重症患者渡過免疫風暴,回復身體機能活下來。
政府防疫決策頻頻失誤,消耗過多醫療量能
遺憾的是,台灣目前在每一層面向,都在往相反的方向前進,決策體系失能,為了解決表面問題,而製造更多混亂,消耗醫療能量,崩壞已是注定:
首先,防疫優等生如新加坡、南韓、紐西蘭,都是在疫情發展期,嚴格限制社會活動,動態調整群聚人數,餐廳營業時間,學校與工作分流,管制夜生活,開啟疫苗護照,來壓平疫情曲線,避免超過公衛行政體系能接住的病人數,避免同時隔離和檢疫人數過多而癱瘓社會運作。
台灣自3月本土加零後過度自滿,不顧藥物、快篩、PCR檢驗量能、公衛行政系統、輕症園區、醫療端皆未做好準備,任由境外大量入境,管理鬆散,放任遶境旅遊、演唱會等大型活動,導致疫情開始擴散。在4月中旬關鍵之時,又誇口台灣致死率極低,4月底高峰期只會有單日千人染疫,政府批判他人製造恐慌,台灣疫情可防可控,不須任何積極作為,就此錯過了爭取準備的時機。

台灣缺乏建置適宜的緩衝區
其次,新加坡、韓國等國家,在行政公衛體系上很早就開始建構緩衝區,由大型場館和宿舍組成的數以萬床計的輕症園區來接住有風險的確診者。一方面避免社區擴散,也做為輕中症治療和觀察床功能,積極保護有惡化風險的患者;再由自動化電子系統建構的「居家康復系統」來放置低惡化風險的患者,給予百萬等級數量準備的血氧機和藥物包;由無人化自動販賣機提供便利免費快篩;由大量基層診所組成的公衛準備診所聯盟PHPC,提供患者直接實體看診、快篩PCR、直接治療、或現場判斷後送。
台灣沒有建置合宜的緩衝區,防疫旅館和集中檢疫所在軟硬體上皆無法有效照顧患者,患者多人一間地被關在房門內,是剝奪人權的錯誤示範。而機構內醫護量能不足,也無法即時觀察病情給予治療轉送。新加坡在開辦「居家康復」初期,只有40%患者能符合安全在家的條件。台灣緩衝區目前床位約為一萬兩千張床,若以高峰時每日十萬確診者的10%計算,每人平均需住五天,至少也需要五萬張緩衝區,才能最低限度的接住患者。目前不論是否施打疫苗,寬鬆大量的將患者留於家中關在單人房,形成老人照顧老人,將置弱勢脆弱者於高度風險中。
對於「在家康復」的患者,必須有自動化的電子系統,每日多次的讓患者填寫病症回饋單,再由AI系統自動篩出病況惡化者,自動派案號給關懷中心,有效率地即時協助病情惡化者後送。目前「落伍」「手工」的公衛管理手段,只要病例數增加將很快導致基層崩潰,漏失患者,導致一定數量的無辜患者死於家中。
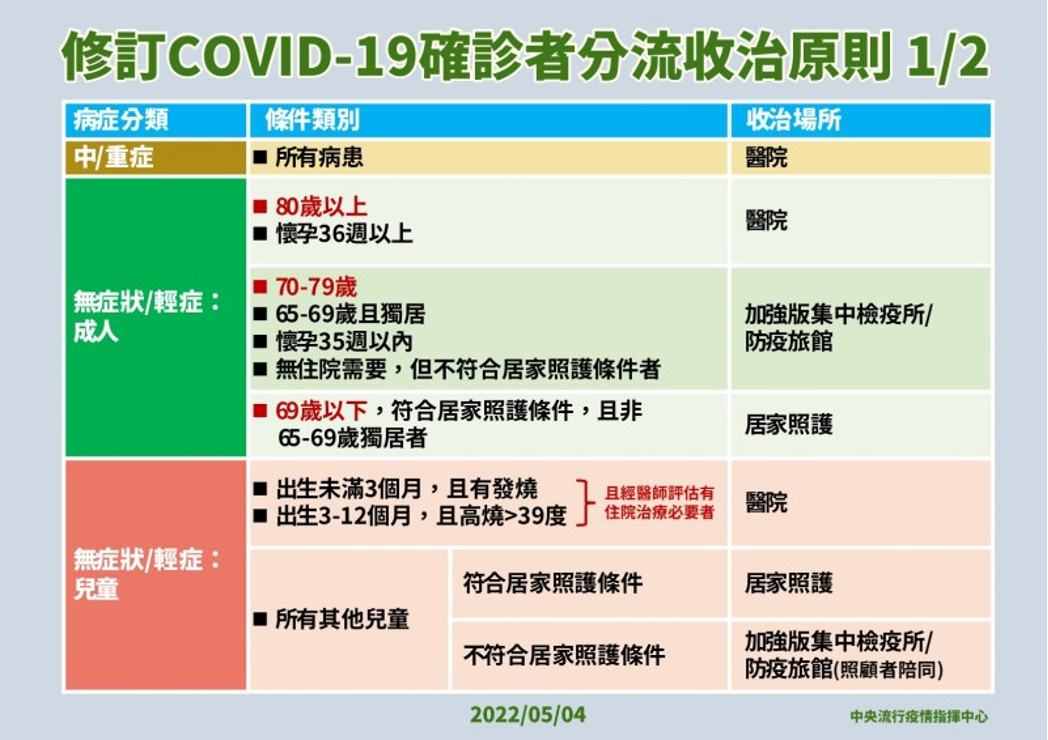
患者分流機制處理粗糙不明
醫院端,本應只有真正需要重症治療的患者,才送至急診和專責病房。病患過多時,要成立「全專責醫院」,因為同一家醫院為了將乾淨區與汙染區區隔,要做非常高強度感控,防護設備、人員動線管制、人員調配、空調通風、各種共病治療難度都會增大許多。但新冠「全專責應變醫院」,就不會有院內感染其他脆弱病人的擔憂,流程效率都會提升。
台灣緩衝區不足,錯誤粗糙的分流收置規則,不論病症與否,80歲以上皆送往醫院,導致專責病房不管怎麼加開都不夠,滿了再開,開了就滿。
依新加坡數據可知,80歲以上未完成兩劑疫苗者,重症率為16%,這族群我們浪費了另外84%病床,在做「輕症園區」緩衝區就能執行的觀察床功能。更遑論80歲以上長者若打完三劑疫苗,重症率只有0.7%,等於99%的醫院病床皆浪費了。因為粗糙爛製的分流規則,台灣施打老人疫苗的紅利完全沒有幫助到醫院維持量能。
醫院中有更多未染疫的急重症脆弱病人,將確診者與其分開很重要,否則院內感染後會加重病情惡化,挪用病房和醫護染疫也會造成更大程度的醫療排擠,讓無辜患者受害。台灣原本有規劃「全專責應變醫院」,但至今未開設,將大大降低收治患者的效能,增加醫護負擔。在大量患者潮來臨時,目前的混治模式,將會釀災。
篩檢量能分配機制失當
台灣快篩陽性後須再由PCR確診,卻未提升PCR檢驗量能,預先訓練足夠人員,大量建立社區篩檢站。導致急診被癱瘓,真正急重病患者受害。
抗病毒藥的黃金用藥時期是48小時,Paxlovid五天內用藥仍有效(每人份兩萬台幣),但目前的PCR塞車加上行政延遲,患者拿到藥物、可服用時可能都已超過黃金時期,這將導致台灣花了大錢買藥,服用後卻沒有發揮效果,重症率居高不下。
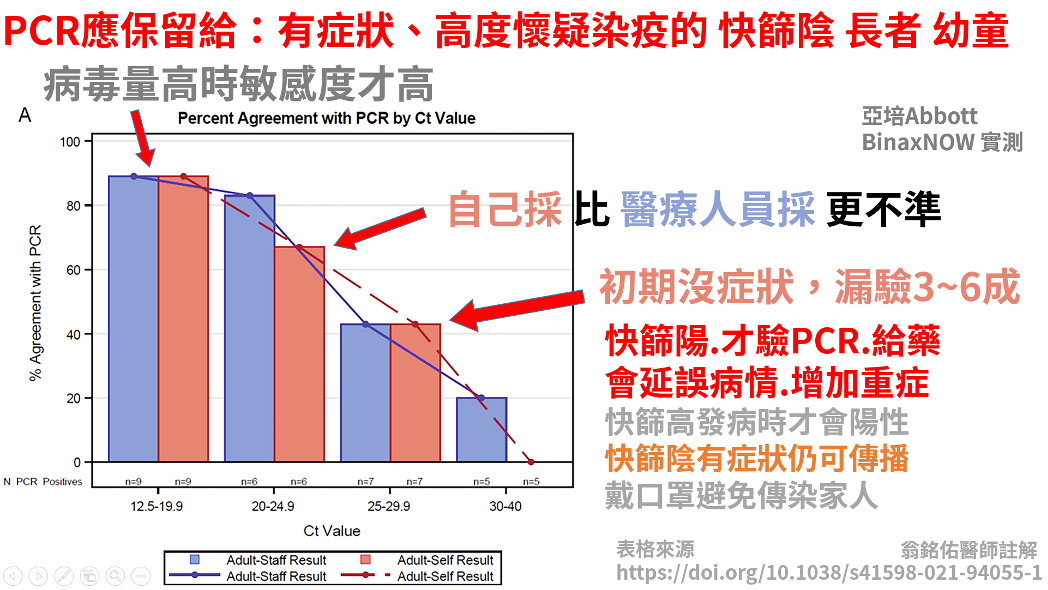
快篩的「特異性」很高,大多數產品都在99.5%至99.8%,部分甚至是100%,在規定判讀時間(15至30分鐘) 驗出陽性,幾乎就是確診了。政府之前說的10%偽陽性是嚴重誤導。對醫生治療來說,快篩陽性加上臨床症狀綜合研判,根本「不需要」你再用PCR來確認一次,快篩陽性後才PCR是嚴重錯誤的做法,應該是快篩陽性「視同確診」,只要臨床症狀符合,該治療就治療,該居隔給予資源就趕快安排。
另一方面,快篩的「敏感度」並不是宣稱的一律90%至95%。染疫的人,身上的病毒量是動態的,會需要4.5天的時間「增值期」,通常在發病1天至3天後才會進入病毒高峰。所以剛有症狀時,快篩可能只驗得出40%至50%的患者,但這時候就有傳染力了,病程也可能會惡化。
所以PCR量能不足時,更應該將PCR留給有臨床症狀但「快篩陰性」的患者,特別是針對脆弱族群、長者、幼童,要開設快速通道,及早抓出他們,才能及時給予治療。台灣之前的作法是完全相反,令人不解。
輕重分流,不該淪為口號,須給基層診所後盾
目前全台灣的診所,不知自己該如何定位。我想簡述一下我認為理想的醫療架構:
患者不應因為確診了,而瞬間失去「醫療可近性」被限制自由,我們要關病毒,不是關人,不該再用清零思維絕對禁止患者離開房門。所有的診所都可以參與實體看新冠肺炎患者,就跟流感處理一樣,患者有任何症狀、類流感、有群聚史、懷疑自己是新冠肺炎的患者都可以戴上口罩、親自來診所看,診所醫師幫你做快篩只要幾秒鐘,馬上就可以判讀,給予治療和藥物,這才是「快篩視同確診」正確的解法。若需要更明確的診斷也可預做PCR檢體,留待檢驗量能許可再上機器檢驗。
當然,會有很多醫護會擔心自己染疫,會被迫停診,所以Paxlovid必須先配給一線醫護一人一份,醫護一確診就可馬上服用,不但確保幾乎是輕症,且病毒量會被藥物壓至極低,能保護求診患者和工作夥伴,對新冠患者來說,確診者不怕確診者,更是不怕染疫醫護。而醫護痊癒後,因為有真實感染後產生的IgA和上呼吸道淋巴定殖,就算重複感染也只會更輕更低量病毒,半年內幾乎就是無敵,再也不怕Omicron病毒,這時候就可以更大方地照顧新冠患者,連防護衣都不需穿。
我想強調的是政府必須給基層診所後盾,這些診所敢投入實體看診是因為身上有自用的抗病毒藥,當他們皆完成免疫後,後續不管每日有幾萬的患者潮,皆可直接前往診所得到妥善治療和安排。每個基層診所給予醫護數人份的抗病毒藥,卻能在這半年拯救數千人的性命。若患者有惡化,就可即時轉診到急診,理想狀態是,Omicron急診只收由診所轉診後送的患者,我們要相信基層這些經驗歷練豐富的醫師的功力。這樣才能拯救急診,專心接住惡化急需治療的患者。

Omicron對脆弱族群致死率仍高,不宜直接降級法定傳染病等級
之前因為政府在電子系統上準備不及,PCR嚴重延遲,導致醫院感控人員在法規24小時上傳資料卡關,因此有人提出將新冠降級來避開法規,變成可以七天內上傳,但通報上傳問題目前已大幅改善。真正困擾的是「全人工」與衛生局的橫向聯絡和每日居家病人關懷太過繁重。
新冠肺炎之所以被列為第五級,是因為新興傳染病的不可確定性、極高度的傳染性和社會可觀的致死量,香港老人在第五波Omicron疫情的致死率是10%,新加坡80歲以上未完成疫苗老人的致死率是13%。香港疫情瞬間爆發,防都防不住,在兩個月內瞬間造成九千人死亡,且病毒仍保有變種可能。我不建議貿然調整,一方面對防疫保單保戶不利,也將讓疫情通報失準,陷入蒙眼作戰,無法精準調配資源。
台灣目前在許多政論與不少媒體輿論,仍不斷宣揚Omicron輕症率極高,開放共存是唯一解方。筆者想說,「嚴格的清零思維」和「與病毒共存」並非絕對的黑與白,在兩者間應該有一個很廣的光譜,應該有各種動態的漸進式的作為,愚化民眾的思維對防疫沒有幫助。
5月12日,政府更改規則讓三類人群可以「快篩陽性視同確診」,但其中卻是要醫師於視訊中去認證患者「事先」準備好的陽性快篩,若是一般健檢讓患者自行準備檢體,無關緊要的項目就算了。新冠確診造成的後續影響巨大:數萬筆保險賠償的請領、兩萬元Paxlovid藥物的配給、國家防疫的判斷。其中可以作假和操弄的可能性,卻要醫師背書,將導致更大的爭議,也無助於紓解急診前PCR的浪潮。
事實上,以我個人意見來看,保險公司應自籌經費成立檢驗站,既可確保自己不被保戶詐保,保戶不用往急診擠,又可善盡社會責任,提升形象。不應將理賠舉證責任轉嫁由社會的醫療體系承擔。
社會危難之際,全靠最後一線醫護硬撐,應給予醫護實質的支持和報酬而非精神喊話;必須空出醫生的雙手專注於救治患者。錯誤的政策卻一波波的消耗著台灣醫療量能,耗費大量經費和藥物卻無助於需要救命的患者。我對此感嘆、無奈。期望政府團隊中能有有為之士,能立刻改正調整目前諸多防疫錯誤作為,因為我們剩下能拯救患者避開死亡的時間已經不多了。




















