台灣疫情趨緩中?Delta病毒入侵添變數,檢驗不應鬆懈

Delta變種病毒在近日入台,不明感染源案例已產生,讓台灣疫情再度出現變數,許多讀者應疑問,目前在台灣傳播的英國變種病毒,和這次的印度Delta變種病毒真正的差異是什麼?筆者想用簡單的圖文說明,本次事件對台灣目前處境的影響。
疫情趨緩?Delta病毒添變數
近日台灣病例數大幅下降,檢驗陽性率降至1%以下,許多聲音開始討論分階段分區域或分產業解封的可能性。這考量事實上是可行的,因為目前雙北以外的病例大都是可匡列追蹤來源的,特別彰化縣的匡列檢驗速度又快又穩,原本最讓大家擔心的葡萄盤商傳播鏈疫情,幾乎完全控制掌握。整體來看,若能保持現在的篩檢能量和積極性,就算持續有陽性案例產生,社會是可以在控制範圍內適度開放的。
類似的政策,各國目前幾乎都持續採取彈性的封鎖和解封,保持一個波動的控制。英國曾有數學模型計算解封的範圍和收緊的指標,不因噎廢食,在可控安全下雖禁止相對危險的夜店與室內酒吧,但開放餐廳戶外座位用餐。日本、韓國也是反覆調整限制,雖然每三到四個月就會導致下一波的疫情再起,但是台灣在10月就能有大量的第一劑疫苗覆蓋率,所以可以說:台灣不須過度擔憂解封後三個月的疫情復燃問題。
但是Delta變種病毒若入台,形成一定規模感染的話,就完全不是這回事了。
這問題得從Delta變種病毒產生L452R與E484K突變導致抗體結合力變低,第一代疫苗的保護力下降的問題談起。

保護力指什麼?必須先定義清楚
這邊筆者必須要先釐清一個概念:我們常討論的保護力,大致分成兩種:「避免帶症狀患病」保護力和「避免重症或住院」保護力。
一般來說,只要能產生基本的中和抗體和細胞免疫,大都能預防住院和進入重症。但是要產生更高的中和抗體濃度來避免「免疫逃脫」、「抗體突破」,就必須要施打高效的疫苗,才有辦法誘發更好的免疫反應,生成夠高的中和抗體濃度。媒體或政論節目常常將兩種保護力混為一談,筆者藉此提醒,以後當我們談論時,都應先說清楚講的是哪種保護力。
簡單來說,若是為了老年人避免住院和重症死傷,任何受到認證的疫苗都能有幫助。但若是要阻隔病毒持續在社區傳播,特別是與人接觸頻繁的族群,就必須施打高效疫苗才能幫助群體的免疫。
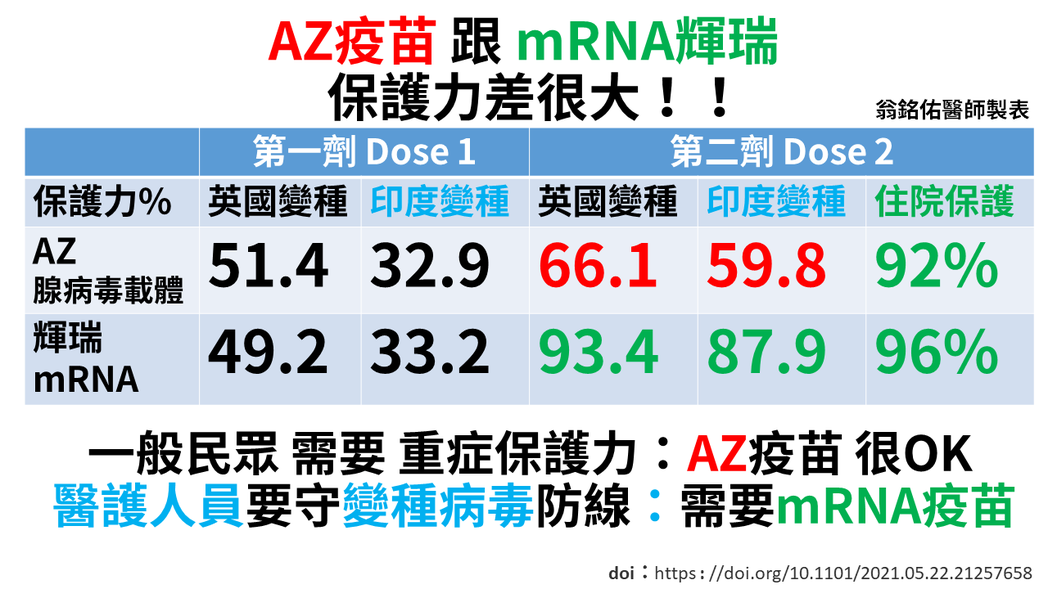
最新英國PHE的數據報告告訴我們,原本不論AZ或mRNA輝瑞疫苗只施打一劑時,對英國變種病毒都有50%左右的「染病」保護力,「重症」保護力也可達到七至九成,因此英國的策略就是盡快讓所有人打到第一劑疫苗,這策略有效的讓英國從今年1月8日每日最高新增67,803人,下降到4月25日單日新增1,660人。
但是只施打一劑疫苗對印度變種病毒的「染病」保護力卻從五成下降到三成,加上印度變種本身傳播能力增強50%,使得一劑疫苗幾乎對阻隔傳播無效,近日英國疫情復燃至單日22,868確診,基因檢測結果幾乎99%是Delta印度變種病毒。
所以英國改變策略,希望所有人盡快打第二劑,希望將「染病」保護力從三成先拉高到六至九成。從表中我們可以看到即使是兩劑的AZ疫苗,對印度變種病毒的保護力也只有59.8%,因此英國已經在籌畫「混打第三劑疫苗」的計畫。而德國、義大利甚至加拿大是官方建議接種AZ後,必須混打mRNA疫苗來提升國民的保護力。
筆者從三月開始提醒AZ後須混打的問題,學理上可行且預期會更有效,混打是台灣不可逃避的功課。英國Com-Cov研究混打的抗體效價已於6月25日公布並被BBC報導,接種AZ後混打輝瑞效用良好,抗體是只打兩劑AZ疫苗的9.27倍,台灣不應消極等待他國混打莫德納疫苗結果,應產生本土的研究數據(混打莫德納、高端、聯亞、與混打到第三劑的效價),只要是台灣日後需要用到的模式,都應積極探討,讓後續政策有依據,這才是超前部署。

Delta出現未知感染源,檢驗量能不能鬆懈
台灣這次幸運的是發現得早,原匡列12人Delta病毒都有明確傳播鏈。火勢尚未延燒,應有機會撲滅。但是這12人之外的案14734曾多次到枋寮醫院看診,與他的妻子已確認是Delta病毒,但感染源未知將是一個隱憂,對此必須用篩檢將隱性傳播的可能感染源盡力找出。若熱區篩檢匡列太慢太輕忽,以印度變種一傳五到八人的特性會讓台灣半個月就產生新的災情——因此願意「大量檢驗」就成為最重要的工作。
近日台灣開始「瘋快篩」,我必須要提醒:快篩是假議題。(疫苗護照也是假議題,容筆者日後再撰文說明,簡單講:接種後並非100%安全不會染病,如台灣等疫苗覆蓋落後之國家只會緊縮邊境,不可能開放疫苗護照,而接種覆蓋率高的國家如以色列和美國也不怕未接種旅客入境,甚至會以免費疫苗來招攬觀光和商業旅行,反而更歡迎未施打疫苗者入境。)
快篩只有在社會已經「不在意」你有沒有得病的狀況,才能放心用快篩,意思就是:如歐美民眾也許還沒打完兩劑,或年輕人還沒打,但老人家普遍打過疫苗,所以社會上不會很在意多你或少你一個病患,是當你有點症狀、想知道自己是不是新冠肺炎時,一個簡單方便取代PCR的快篩方法。
快篩在盛行率低的時候容易讓偽陽性干擾防疫,在盛行率高的時候的偽陰性又會讓疫調錯失匡列。當社會仍必須嚴謹看待每一個陽性案例時,除非檢驗系統量能發生問題,不然都必須用回黃金準則檢驗,也就是PCR。

台灣準備不足,但是補強得宜,檢驗量能從每日約1萬提升到12萬,但是費用仍然是一個爭議。我們知道傳統PCR檢驗時每個cycle需要升溫降溫一次,讓目標基因與藥劑反應來倍增;另一個技術LAMP可想成是恆溫式PCR,不用升降溫、速度變快,亞培ID NOW檢測陽性案例只需5分鐘,排除陰性需跑完15分鐘,但單次試劑比傳統PCR貴,一次檢驗需花費43美金(約1200元台幣),成本雖高,仍應廣泛運用在要求時效的場合,如下飛機入境當下的篩檢或船艦上無法送實驗室跑PCR時。
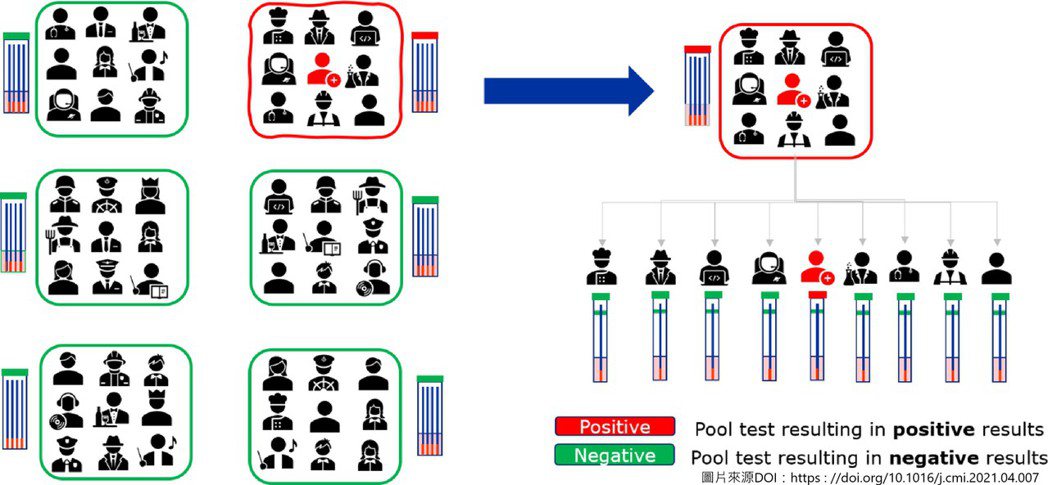
而熱區篩查或社區偵測,在盛行率低於2%之下,可用pooling PCR的方式來擴增我們的檢驗量能,大量減低成本。傳統的pooling作法就是5合1或10合1, 5個人為一組將檢體混合加入一隻PCR檢驗管,同組只要其中一人有染病,這個檢驗管就會呈現陽性,我們再從這組中的個別檢體去做PCR找出真正的患者。在盛行率不高的環境下,可以大量降低檢驗的負荷和花費。
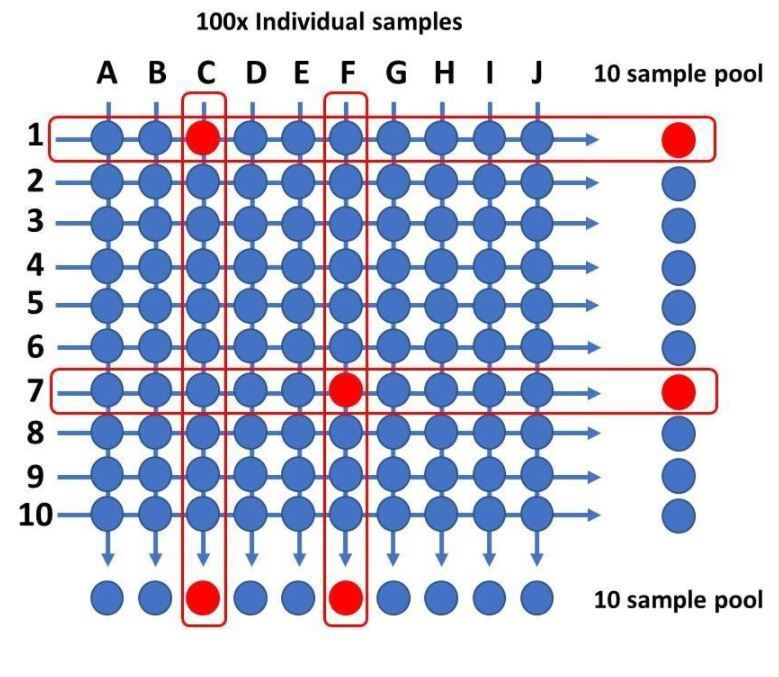
筆者另介紹這篇論文中的陣列pooling法:100個檢體,分為縱向10混1(編號A到J)和橫向10混1(編號1到10),100個檢體只需驗20組PCR,且如論文中圖所舉例,當20個編號檢體產生陽性反應時,我們可以馬上對應出是1C和7F病人為陽性患者。
全球仍陷變種病毒危機,入境漏洞補了沒?
這次屏東印度變種病毒入侵,來自於筆者談論已久的入境漏洞。「3日PCR陰性報告」跟入境有三到六天的時間差,這時間內染病仍會帶病入境,因此全世界變種病毒盛行時,應全面強制入住「檢疫所」,不應讓入境者可採「居家隔離」。
入境到檢疫完成前都不應該與社區或家人有任何接觸。台灣6月1日就知道祕魯變種病毒疫情嚴重——祕魯因計算方式改變,死亡率躍昇全球第一——祕魯返台祖孫6月6日入境,11日發病採檢,14日確診,卻到兩代傳播鏈外的白牌計程車司機確診後,才回頭考慮檢驗病毒基因型。依指揮中心說法,驗基因型需要兩天,所以6月25日出爐的報告應是22日或23日才執行檢驗,也未及時匡列6月6日全機人員篩檢和找來源,對境外的防疫可以說是輕忽了。
目前台灣疫苗覆蓋率不足,實在無法承受印度變種病毒的入侵,因此入境當下不全員做PCR篩驗、入境可接觸社區與家人才去隔離,以及7月1日即將執行的機組人員疫苗完整接種兩劑後可不須檢疫直接採自主健康管理七天的作法,應可再討論調整。
面對如此難纏的病毒與未知感染源,若持續「惜篩」、不擴大篩查熱區,台灣疫情警戒恐怕短時間內還是無法降級。許多商家與家庭都已經到臨界點了,檢驗需要成本沒錯,但孰輕孰重應不難分辨。