如何面對全球大流行的COVID-19?陳建仁談台灣防疫經驗

SARS帶來的啟示
如同中研院廖俊智院長所說:「如何應付下一個大流行傳染病(pandemic),已成為當前科學機構關切的重點。」在COVID-19出現前,台灣學者對冠狀病毒並不陌生,例如中研院院士賴明詔很早就對冠狀病毒有深入研究,因而被稱為「冠狀病毒之父」。但在病毒的基礎研究之外,台灣面對COVID-19大爆發,為何能迅速整備相對完善的防疫體系?這就要回溯到2003年的慘痛一仗──嚴重急性呼吸道症候群(SARS)侵襲台灣。當時對抗SARS的經驗,為日後COVID-19的防疫戰打下了重要基礎。
和COVID-19一樣,SARS的病原體也是冠狀病毒。病人感染SARS之後,會出現明顯的發燒症狀,若沒有發燒就不具傳染力,發燒成為疾病監控的重點指標。陳建仁提到,由於沒有很好的抗病毒藥物,也尚未研發出疫苗,所以當時的SARS防疫策略是全力阻斷病毒傳染途徑。
一開始疫情控制得很好,直到2003年4月和平醫院爆發院內感染後,情勢一發不可收拾。從和平醫院、仁濟醫院、臺大醫院急診室到高雄長庚醫院,疫情迅速擴散,情勢相當嚴峻。當時才發現,台灣還沒準備好面對SARS,院內感染管控也不夠完善。
2003年5月中,陳建仁與蘇益仁分別擔任衛生署署長與疾管局局長,政府開始著手強化醫院的院內感染管控,設立發燒篩檢站與發燒病房,規劃專用的發燒動線。直到2003年6月中,台灣出現最後一個病例,SARS流行終於步入尾聲。此後,《傳染病防治法》經過多次修訂,一步步建立台灣的防疫體系,例如確立《中央流行疫情指揮中心實施辦法》,建構全國感染症醫療體系,也強化了邊境管制檢疫措施。
因為SARS疫情迅速降溫,雖然中研院翁啟惠團隊已研發出抗病毒藥物,但新藥還沒進入臨床試驗就宣告終止,SARS疫苗也來不及發展。這段對抗冠狀病毒的防疫經驗即是:盡可能在第一時間阻斷病毒傳播路徑,包括邊境管控、病例即時通報,以及密切接觸者追蹤。

新興傳染病來襲,掌握病原體與疾病自然史為關鍵
儘管曾有SARS累積的防疫經驗,當COVID-19這種新興傳染病,毫無預警地侵入人類社會,現有的公衛體系該如何提供預判和決策?
陳建仁表示,面對新興傳染病,首先要問:「病原體是什麼?」COVID-19從2019年12月開始傳播,2020年1月上旬確定病原體為SARS-CoV-2。確認病原體之後,研究者就能開始解析病毒基因和分子結構,展開後續檢驗試劑、疫苗與藥物研發,進一步揭開傳染病的未知面紗。
第二則是了解臨床特徵:遭受感染後,潛伏期多久?臨床症狀為何?疾病自然史怎麼變化?所謂疾病自然史,指的是疾病自然演變的整個連續性過程,會隨著人、時、地有所不同。例如不是每位感染COVID-19的患者都會發燒,重症症狀也都不太一樣,沒有辦法如同SARS依據發燒的單一症狀來篩檢,大幅增加防疫難度。此外,還有許多無症狀和輕症感染者,陳建仁說:「It is even worse!」因為2019年底疫情爆發初期,關注焦點都集中在重症病人,但重症者多半已住院隔離,輕症病人與無症狀感染者反而成為潛伏流竄的社區傳播者。
面對輕症與無症狀感染的特徵,邊境管控如何定義出「14天的隔離檢疫期」呢?陳建仁解釋,這同樣是依據疾病自然史來斷定。
從感染到出現症狀的時間為「潛伏期」,有些人潛伏期是3~5天,有些人延長到7天以上。分析大量COVID-19 案例的疾病自然史後得知,潛伏期呈常態分布,中間數值大約是5~7天,極端值則為14天。由此,防疫政策定義出14天隔離期加上7天自主健康管理,期滿之後,病毒傳染力通常已大幅降低。不過,臨床上仍會出現離群值(Outlier),少數病人可能22天後才發病,因此勤洗手、戴口罩、保持社交距離,還是相當重要的防疫措施。

台灣防疫上半場:阻斷病毒傳播的無名英雄
綜觀COVID-19防疫戰,陳建仁認為,台灣防疫迄今大概可以分成兩個階段。第一階段是2019年12月首度發現COVID-19至2020年11月疫苗問世,他稱為防疫「上半場」。
在上半場期間,最好的防疫方法為阻斷病毒傳播途徑,也就是繼承SARS經驗的各項防疫工作。台灣人歷經SARS陰影,對勤洗手、量體溫、戴口罩、保持社交距離與避免群聚活動等並不陌生,多數人也願意配合。
即時將病毒阻擋在國門之外,也是上半場的重點策略。2019年12月31日,疾病管制署羅一鈞副署長在PTT論壇看到中國出現非典型肺炎病例聚集的訊息,旋即發函通知世界衛生組織(World Health Organization, WHO),台灣也在當天啟動邊境管制,展開武漢直飛班機的登機檢疫,並加強院內感染管控。這是我們在防疫上半場搶得先機的關鍵。
COVID-19屬於第五類法定傳染病,警戒全面提升後,也隨即加強病例通報,所有疑似病例皆須通報疾管署,當病患確診後隔離治療,並展開接觸者疫調。陳建仁解釋,疫調目的即在於釐清感染源和散播途徑,並找出需要匡列隔離的人,這是重要的管控傳染的方法。透過調查旅遊史(Travel history,最近14天內國外旅遊史)、職業史(Occupation,職業類別)、接觸史(Contact history,近期接觸與出入場所)與群聚史(Clustering,最近14天與家人朋友群聚情況),由此可評估民眾是否屬於高風險族群。
為了改善過去SARS防疫口罩不足的缺點,政府組成口罩國家隊增加口罩產能,共增設92條口罩產線。應用智慧科技進行精準的追蹤檢疫,包含設計入境檢疫與防疫追蹤系統、電子圍籬App等,在權衡最小侵害與隱私保障的原則下,讓防疫人員掌握居家隔離及居家檢疫者的健康狀況與行蹤。
2020年COVID-19肆虐全球之際,台灣有很長一段時間僅有零星確診個案,餐廳維持營運、學校照常上課、球賽和演唱會持續舉辦,彷彿平行世界。陳建仁強調,防疫的成功除了歸功在第一線作戰的醫護與防疫人員,更重要的,2,300萬台灣人都是無名英雄,他們遵行防疫規範,遏阻病毒的擴散。
到2021年6月中,台灣居家檢疫與居家隔離的人數累計約有70萬,其中僅有不到2,000人因違反規定而受罰。這些民眾犧牲了14天的自由,讓其他人得以正常生活。若沒有大多數人配合防疫政策,疫情也無法控制得這麼好。

台灣防疫下半場:疫苗戰與變種病毒
第二階段是2020年12月COVID-19疫苗問世之後,陳建仁稱為防疫「下半場」。除了持續阻斷傳播鏈以外,普遍施打疫苗以提升群體免疫力至關重要。
陳建仁說,原本規劃目標是以3,000萬劑疫苗覆蓋65%以上人口(每人2劑),其中包括阿斯特捷利康(AstraZeneca)疫苗1,000萬劑、莫德納(Moderna)疫苗500萬劑、COVAX(COVID-19 Vaccines Global Access,嚴重特殊傳染性肺炎疫苗實施計畫)分配取得500萬劑,再加上國產疫苗1,000萬劑,來鼓勵國內疫苗廠研發製造。
不過,計畫趕不上變化,各國競相爭搶疫苗,資源分配也難以公平。國際疫苗交貨一再延宕,比預期慢得多;而國產疫苗使用棘蛋白次單元技術,研發時間也比mRNA疫苗和腺病毒載體疫苗更長。
然而,疫苗供應不足的期間,病毒突變的步伐並未停歇。陳建仁指出,當病毒在人群中傳染、複製與增生時,RNA病毒會不斷突變,逐漸往「致死率低、傳染力強」的方向演化。
2021年5月初,Alpha變異株突破了台灣的邊境管制,造成大規模社區感染,較嚴重的有華航諾富特、新北獅子會、宜蘭電子遊樂場,以及萬華茶藝館等群聚案,萬華茶藝館感染者因平均年齡較高,死亡率也相對提高。由於事態緊急,政府在2021年5月15日首先提升雙北疫情警戒至三級,後續全國也全面進入三級警戒。
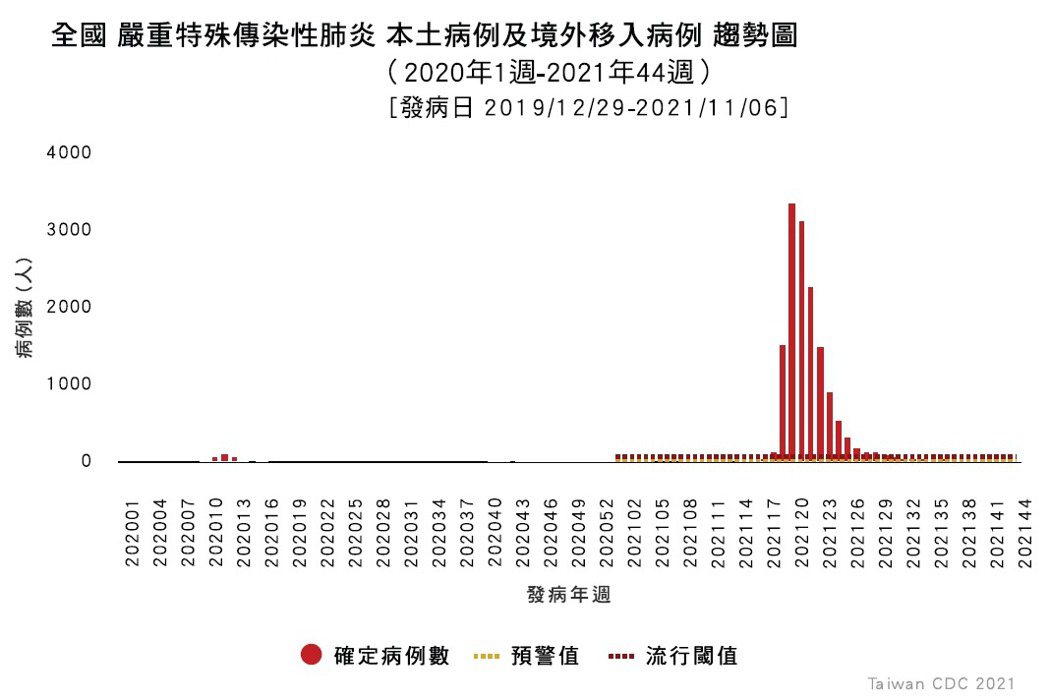
陳建仁分析,當單日確診達到200多人時,表示病毒至少已經傳遞了4波,如果不趕快控制並阻斷病毒傳播,在病毒持續傳遞9波以後,理論上會有20幾萬人感染(4的9次方)。
經過全民緊鑼密鼓的防疫努力之後,確診病例數從一開始的每天500~600人,到7月中已降至20人以下。陳建仁語帶感性地說:
疫苗不足的情況下,可以在短短兩個月控制疫情,真的相當不容易。這是中央與地方政府合作、政府與民間合作,以及2,300萬人的默默努力所帶來的成果。
但他也強調,疫苗仍是下半場防疫作戰的最佳解方,必須盡快將完整接種率提升到65%~70%。其中,遏止疫苗假消息的傳播,也是不可忽視的一環。
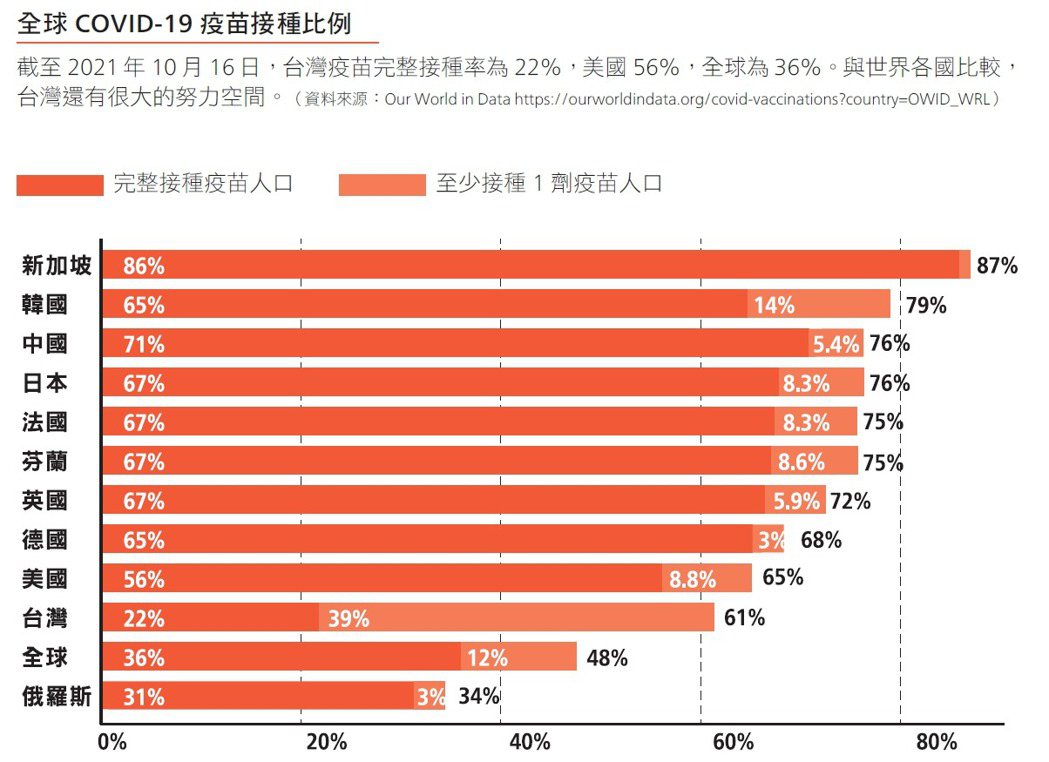
疫苗緊急使用授權與免疫橋接
「疫苗是防疫下半場最重要的救援投手。」陳建仁強調,以往疫苗的研發,從動物實驗到臨床試驗一期、二期和三期,通常需要至少5~10年才能成功。
在動物實驗階段,必須確認疫苗的有效性與安全性,才可進行人體實驗。有效性有兩個評估重點:一個是「中和抗體效價」,也就是疫苗打入動物體內之後,所產生可以中和病毒的抗體濃度越高越好;第二個重點為「保護力」,即施打疫苗的動物在受到病毒感染後,是否不會被感染或發病。
疫苗研發漫長耗時,然而COVID-19疫情迫在眉睫,如果要等上10年才能施打疫苗,恐怕全世界的人都難逃病毒侵襲。因此,世界各國無不設法推進研發進度,例如美國前總統川普在2020年5月宣布「神速行動計畫」(Operation Warp Speed),投入大量資金在疫苗生產與供應上。採用mRNA新技術的莫德納疫苗與輝瑞/BNT疫苗,在完成三期期中分析後,2020年12月就雙雙取得美國食品藥物管理局的緊急使用授權(Emergency Use Authorization, EUA),隨即廣泛施打。
但是,全球疫苗產能依然極度不足。2021年5月世界衛生組織因此召開了一場專家會議,討論透過「免疫橋接研究」(immuno-bridging study)取代三期臨床試驗的可能性。
陳建仁解釋,免疫橋接就是以保護力相關指標(Correlates of Protection, COP)來取代傳統三期臨床試驗的評估。由於中和抗體效價和保護力呈正相關,如果中和抗體效價能達到目前已認證疫苗的水準,便可考慮作為EUA審核標準。雖然世界衛生組織專家會議沒有達成共識,但歐盟、韓國與台灣都支持免疫橋接。
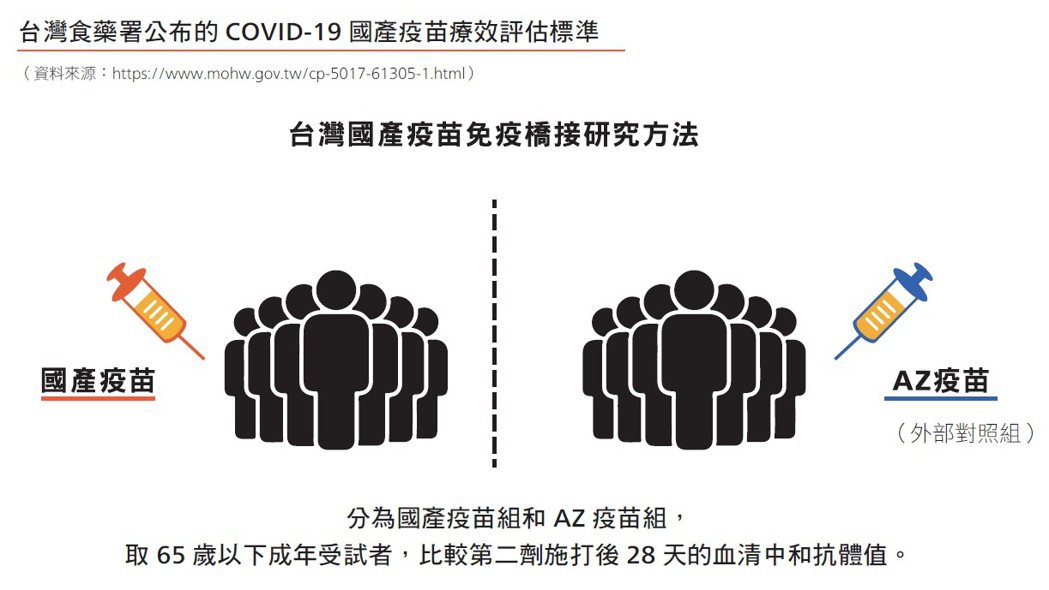
相關議題目前仍有許多正反爭論,許多人也不免質疑:若免疫橋接可行,為何美國持保留態度?
陳建仁認為,除了科學專業,各國也有自己的考量,美國目前已經有莫德納、嬌生和輝瑞/BNT等疫苗,整體供應無虞,故對免疫橋接有所保留。但陳建仁強調,不能只考慮資源充裕國家的情況。即使台灣疫苗接種率達到70%,也難以高枕無憂,因為病毒會不斷複製和突變,若不能盡快協助其他貧窮國家接種疫苗,終止COVID-19的全球大流行,很可能演化出疫苗逃逸株(vaccine escape strain),導致現行所有疫苗都失去保護力。
綜合上述,陳建仁認為這是世界衛生組織進行免疫橋接討論,以便有更多的新疫苗可以通過EUA的原因之一。他感慨地說道:
病毒無國界,沒有國家可以單獨對抗病毒,我們不能讓任何一個國家被遺棄,變成全球衛生的孤兒。

與COVID-19共存的世界
這場全球大流行的瘟疫,確實重創全世界。台灣即使實施嚴格的邊境管控,但在三級警戒下,餐飲、觀光及運輸等民生產業皆深受衝擊。經歷病毒一波波反覆侵襲,我們何時可能結束這場漫長的戰役,重返正常生活?
陳建仁認為,施打疫苗能減緩疫情大流行,讓病毒不會大幅度傳播,降低病毒突變的機率。但是,要完全撲滅COVID-19已不太可能,因為大量輕症與無症狀感染者,會讓病毒持續存活,小幅度蔓延,而且新生兒尚無法接種疫苗,也是病毒的可能宿主。換言之,我們要有心理準備與COVID-19共存。
COVID-19病毒為了自身延續,會往高傳染力、低致死率的方向自然演化。那麼,下一步的共存之策為何?
陳建仁給出幾項解方:精準快篩、充足疫苗與抗病毒口服藥物。目前美國默沙東藥廠(MSD)已研發出COVID-19抗病毒口服藥物莫納皮拉韋(molnupiravir),正在申請FDA緊急使用授權,台灣也與藥廠接洽中。
未來場景已經可以想像:多數人已接種過疫苗,正常上班上課,如果有人經快篩確認感染COVID-19,醫生便給予口服抗病毒藥物來降低病患體內的病毒量,避免重症、降低傳染力,而社會仍如常運作,醫療體系也不致崩潰,類似目前因應流行性感冒的對策。
陳建仁提到,公共衛生有個重要的概念──「一體健康」(One Health),也就是所有人、所有動物與所有環境都健康。例如流行性感冒、SARS或COVID-19等傳染病,都屬於人畜共通的疾病,疾病不只威脅人類,也會感染動物,甚至對生態造成影響。如果我們不破壞環境,避免和野生動物有過多非必要接觸,或許就能減少接觸中間宿主動物的機會,人類也不會從自然界的動物感染到新型病毒。
「因應未來各種可能的新興傳染病,保持『一體健康』,才會有更好的對策。」陳建仁總結道。
延伸閱讀
- 〈成功防疫因素〉。衛生福利部COVID-19防疫關鍵決策網。
- 陳建仁(2020)。《流行病學:原理與方法》。新北:聯經。
- 陳建仁(2021)。〈智慧防疫與精準健康〉。中央研究院物理所YouTube。
- 簡國龍、廖美、吳介民(2021)。〈國產疫苗緊急使用授權爭議與因應路徑2.0版〉。思想坦克網站。
※ 本文摘自《研之有物:見微知著!中研院的21堂生命科學課》第16章〈台灣如何面對全球大流行的COVID-19?陳建仁談台灣的防疫經驗〉,時報出版授權刊登。

《研之有物:見微知著!中研院的21堂生命科學課》作者: 中央研究院研之有物編輯群出版社:時報出版出版日期:2021/12/21